Ulkus dekubitus merupakan masalah perawatan kesehatan di seluruh dunia dan mempengaruhi puluhan ribu pasien yang harus bedrest lama di tempat tidur. Dekubitus tidak selalu dapat dicegah atau disembuhkan. Pada tulisan ini, Repro Note akan merangkum mengenai askep dekubitus mulai dari konsep medik sampai intervensi keperawatan yang bisa dilaksanakan.
Tujuan
- Memahami definisi, epidemiologi, penyebab, serta tanda dan gejala ulkus dekubitus
- Memahami pemeriksaan, komplikasi, penatalaksanaan, dan pencegahan ulkus dekubitus
- Megidentifikasi masalah atau diagnosa keperawatan yang biasa muncul pada askep dekubitus menggunakan pendekatan sdki
- Merumuskan luaran dan kriteria hasil pada askep dekubitus dengan pendekatan Slki
- Melaksanakan intervensi keperawatan pada askep dekubitus dengan pendekatan Siki
- Melakukan edukasi pasien dan keluarga pada askep dekubitus
 |
| Image by Jmarchn on wikimedia.org |
Konsep Medik dan Askep Dekubitus
Pendahuluan
Istilah ulkus dekubitus berasal dari bahasa latin “decumbere” yang artinya berbaring. Dekubitus sering digunakan untuk menggambarkan luka yang terjadi pada lokasi di atas struktur tulang yang menonjol saat seseorang berbaring.
Luka biasanya muncul akibat tekanan yang intens, berkepanjangan, atau tekanan yang dikombinasikan dengan pergeseran. Toleransi jaringan lunak untuk tekanan dan geser dapat dipengaruhi oleh iklim mikro, nutrisi, perfusi, kondisi komorbiditas, dan kondisi jaringan lunak.
Tekanan diberikan pada kulit, jaringan lunak, otot, dan tulang oleh berat badan seseorang terhadap permukaan di bawahnya. Tekanan ini sering melebihi tekanan pengisian kapiler.
Pada pasien dengan sensitivitas, mobilitas, dan kemampuan mental yang normal, cedera tekan biasanya tidak akan terjadi. Hal ini dikarenakan umpan balik kesadaran dari area kompresi mengarahkan mereka untuk mengubah posisi tubuh sebelum kerusakan jaringan ireversibel berkembang.
Namun pada beberapa orang, seperti orang tua, kondisi gangguan neurologis, atau sedang menjalani rawat inap, cenderung tidak dapat melindungi diri dari tekanan kecuali mereka secara sadar mengubah posisi atau dibantu untuk melakukannya.
Banyak faktor yang terlibat dalam pencegahan terjadinya dekubitus. Keperawatan memainkan peran penting dalam proses ini, menggunakan pendekatan multifaset yang mencakup perawatan kulit, pereda tekanan, dan dukungan nutrisi. Pencegahan adalah kunci untuk mengelola dekubitus, dan itu dimulai dengan pemberian asuhan keperawatan yang lengkap, penilaian risiko, dan pemeriksaan kulit rutin saat pasien dirawat.
Faktor-faktor yang membuat jaringan berisiko mengalami kerusakan kulit yang potensial harus mendapat perhatian khusus. Pasien harus tetap bersih dan kering serta harus sering dilakukan perubahan posisi. Untuk pasien yang berisiko, pereda tekanan yang memadai harus diberikan bersama dengan dukungan nutrisi yang memadai.
Untuk pasien yang sudah mengalami dekubitus, tindakan pencegahan ini harus digunakan bersama dengan teknik perawatan luka umum. Perawatan luka nonoperatif bisa menggunakan terapi topikal.
Epidemiologi
Cedera tekan sering terjadi pada pasien yang dirawat di rumah sakit baik di fasilitas perawatan akut dan kronis. Diperkirakan sekitar 1 juta cedera akibat tekanan atau dekubitus terjadi di Amerika Serikat. Namun, informasi definitif tentang epidemiologi dan riwayat alami kondisi ini masih terbatas.
Insiden ulkus dekubitus yang dilaporkan pada pasien rawat inap berkisar antara 2,7% hingga 29%, dan prevalensi yang dilaporkan pada pasien rawat inap berkisar antara 3,5% hingga 69%, dan pasien di unit perawatan kritis memiliki peningkatan risiko ulkus dekubitus tersebut.
Survei Prevalensi Ulkus dekubitus Nasional kelima, yang dilakukan tahun 1999 pada pasien di rumah sakit menunjukkan prevalensi keseluruhan 14,8%, dengan unit perawatan intensif (ICU) memiliki prevalensi tertinggi yaitu 21,5%. Kelompok usia terbesar pasien dengan dekubitus adalah pasien berusia 71-80 tahun yaitu 29%.
Pasien lansia yang dirawat di rumah sakit untuk prosedur ortopedi nonelektif berada pada risiko yang lebih tinggi untuk mengalami dekubitus dibandingkan pasien rawat inap lainnya dengan insiden 66%.
Dalam sebuah penelitian terhadap 658 pasien berusia 65 tahun atau lebih yang menjalani operasi untuk patah tulang pinggul, Baumgarten dkk menemukan bahwa 36,1% mengalami ulkus dekubitus dalam waktu 32 hari setelah masuk rumah sakit.
Pada pasien dengan gangguan neurologis, ulkus dekubitus terjadi dengan insiden 7-8% per tahun, dengan risiko diperkirakan 25-85%. Selain itu, ulkus dekubitus terdaftar sebagai penyebab langsung kematian pada 7-8% dari semua individu dengan paraplegia. Pada pasien dengan cedera tulang belakang (SCI) dan komorbiditas terkait, kejadian ulkus dekubitus berada di kisaran 25-66%.
Pasien kulit hitam memiliki cedera yang lebih parah daripada kelompok ras lain. Beberapa penulis berspekulasi bahwa mendeteksi eritema bisa lebih sulit dengan kulit yang memiliki pigmentasi lebih gelap. Karena eritema nonblanching berkepanjangan biasanya merupakan tanda peringatan dini risiko ulkus dekubitus.
Dalam sebuah penelitian dari Jerman yang meninjau prevalensi dekubitus di lebih dari 18.000 pasien yang tinggal di fasilitas perawatan jangka panjang, prevalensi ditemukan telah menurun dari 12,5% pada tahun 2002 menjadi 5% pada tahun 2008. Penurunan ini diperkirakan karena strategi manajemen yang lebih efektif dan pencegahan yang lebih baik. Dua pertiga insiden dekubitus terjadi pada pasien dengan usia diatas 70 tahun.
Etiologi
Gangguan mobilitas merupakan alasan paling umum mengapa pasien terpapar tekanan terus menerus yang berkepanjangan yang menyebabkan dekubitus. Kondisi ini mungkin dialami pasien yang mengalami gangguan neurologis, dibius, pembedahan, fiksasi, atau pulih dari cedera traumatis.
Pasien-pasien ini tidak dapat mengubah posisi mereka cukup sering untuk menghilangkan tekanan. Imobilitas yang lama dapat menyebabkan atrofi otot dan jaringan lunak, mengurangi massa yang menopang penonjolan tulang.
Kontraktur dan spastisitas sering berkontribusi pada pembentukan ulkus dekubitus dengan memaparkan jaringan secara berulang kali pada trauma melalui fleksi sendi. Kontraktur menahan sendi dalam keadaan fleksi, sedangkan spastisitas menyebabkan jaringan mengalami gesekan dan gaya geser berulang. Kerusakan kulit dan luka tekan mungkin sering ditemukan di bawah dan di antara jari-jari kaki dan di telapak tangan.
Ketidakmampuan untuk merasakan nyeri, baik dari gangguan neurologis atau efek dari pengobatan, memberikan kontribusi terjadinya dekubitus dengan menghilangkan salah satu rangsangan yang paling penting untuk reposisi dan pengurangan tekanan. Sebaliknya, nyeri akibat sayatan bedah, tempat fraktur, atau sumber lain dapat membuat pasien tidak mau atau tidak mampu mengubah posisi.
Kualitas kulit juga mempengaruhi apakah tekanan menyebabkan ulserasi atau dekubitus. Kelumpuhan, ketidakpekaan, dan penuaan menyebabkan atrofi kulit dengan penipisan lapisan pelindung ini. Penurunan waktu pergantian epidermis dan hilangnya vaskularisasi terjadi seiring bertambahnya usia.
Selain itu, kulit menjadi lebih rentan terhadap kekuatan traumatis kecil seperti gesekan dan gaya geser yang biasanya diberikan selama pasien bergerak. Trauma yang menyebabkan deepitelisasi atau robekan kulit menghilangkan penghalang kontaminasi bakteri dan menyebabkan hilangnya air transdermal, menciptakan maserasi dan menyebabkan kulit menempel pada pakaian dan tempat tidur.
Inkontinensia atau adanya fistula berkontribusi terhadap ulserasi dalam beberapa cara. Kondisi ini menyebabkan kulit menjadi lembab terus menerus, sehingga menyebabkan maserasi. Selain itu, sering mengotori memiliki efek kontaminasi bakteri secara ke dalam luka terbuka sepeti dekubitus.
Kontaminasi bakteri, meskipun tidak benar-benar merupakan faktor etiologi, harus dipertimbangkan dalam pengobatan dekubitus, karena dapat menunda atau mencegah penyembuhan luka. Ulkus dekubitus dapat berkembang dari kontaminasi sederhana menjadi infeksi berat. Hal ini dapat menyebabkan komplikasi yang dapat mengancam jiwa seperti bakteremia, sepsis, mionekrosis, gangren, atau fasciitis nekrotikans.
Malnutrisi, hipoproteinemia, dan anemia mencerminkan status keseluruhan pasien dan dapat berkontribusi pada kerentanan jaringan terhadap trauma serta menyebabkan penyembuhan luka yang tertunda.
Status gizi yang buruk tentu berkontribusi pada kronisitas yang sering terlihat pada dekubitus dan menghambat kemampuan sistem kekebalan untuk mencegah infeksi. Anemia menunjukkan kapasitas pembawa oksigen yang buruk dari darah. Penyakit vaskular dan hipovolemia juga dapat mengganggu aliran darah ke daerah ulserasi.
Pada pasien dengan sensitivitas, mobilitas, dan kemampuan mental yang normal, dekubitus tidak mungkin terjadi. Umpan balik kesadaran dari area kompresi menyebabkan mereka mengubah posisi, sehingga menggeser tekanan dari satu area ke area lain jauh sebelum kerusakan iskemik ireversibel terjadi.
Pada individu yang tidak dapat menghindari tekanan tanpa henti dalam waktu lama, risiko nekrosis dan ulserasi meningkat. Orang-orang ini tidak dapat melindungi diri dari tekanan kecuali mereka secara sadar mengubah posisi atau dibantu untuk melakukannya.
Pasien dengan kondisi berikut menunjukkan kecenderungan mengalami ulkus dekubitus, antara lain:
- Penyakit neurologis
- Penyakit kardiovaskular
- Anestesi berkepanjangan
- Malnutrisi
- Pasien bedah
Patofisiologi
Pada tahun 1873, Sir James Paget menggambarkan proses terjadinya ulkus dekubitus dengan sangat baik, dan deskripsinya masih cukup akurat hingga saat ini. Banyak faktor yang berkontribusi terhadap perkembangan dekubitus, tetapi tekanan yang mengarah ke iskemia dan nekrosis adalah mekanisme jalur umum terakhir.
Dalam konsep patofisiologi ini, ulkus dekubitus dihasilkan dari tekanan konstan yang cukup untuk mengganggu aliran darah lokal ke jaringan lunak untuk waktu yang lama. Tekanan eksternal ini harus lebih besar dari tekanan kapiler arteri yaitu 32 mm Hg untuk mengganggu aliran masuk dan lebih besar dari tekanan penutupan kapiler vena yaitu 8-12 mm Hg untuk menghambat kembalinya aliran untuk waktu yang lama.
Jaringan mampu menahan tekanan yang sangat besar untuk waktu yang singkat, tetapi kontak yang terlalu lama dengan tekanan sedikit di atas tekanan pengisian kapiler akan memicu nekrosis dan ulserasi jaringan. Peristiwa kompresi jaringan terhadap objek eksternal seperti kasur, bantalan kursi roda, rel tempat tidur, atau permukaan lainnya.
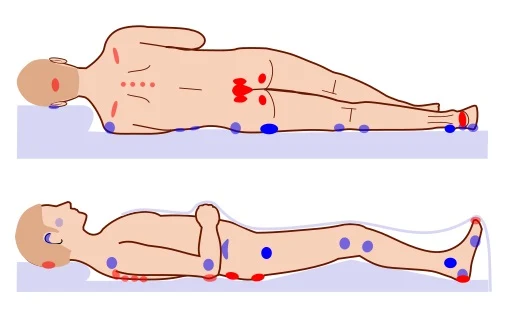
Lindan et al mendokumentasikan rentang tekanan yang diterapkan pada berbagai titik anatomis pada posisi tertentu. Titik-titik tekanan tertinggi pada pasien terlentang antara lain sakrum, tumit, dan oksiput yaitu 40-60 mm Hg.
Pada pasien dengan posisi tengkurap, dada dan lutut menyerap tekanan tertinggi yaitu 50 mm Hg. Saat pasien duduk, tuberositas iskiadika berada di bawah tekanan paling besar yaitu 100 mm Hg. Tekanan tekanan tersebut lebih besar daripada tekanan kapiler, itulah sebabnya area-area diatas adalah area di mana cedera dekubitus paling sering terjadi.
Gaya geser dan gesekan memperburuk efek tekanan dan merupakan komponen penting dari mekanisme cedera dekubitus. Maserasi dapat terjadi pada pasien yang memiliki inkontinensia, predisposisi cedera kulit.
Tekanan, gaya geser, dan gesekan menyebabkan oklusi mikrosirkulasi dan akibatnya iskemia yang menyebabkan inflamasi dan anoksia jaringan. Anoksia jaringan menyebabkan kematian sel, nekrosis, dan ulserasi.
Dari berbagai jaringan yang berisiko mati karena tekanan, jaringan otot rusak terlebih dahulu sebelum kulit dan jaringan subkutan. Hal ini mungkin karena kebutuhannya yang meningkat akan oksigen dan kebutuhan metabolisme yang lebih tinggi.
Perubahan ireversibel dapat terjadi selama 2 jam tekanan tanpa gangguan. Kulit dapat menahan iskemia dari tekanan langsung hingga 12 jam. Pada saat ulserasi muncul melalui tingkat kulit, kerusakan signifikan pada otot di bawahnya mungkin sudah terjadi, membuat bentuk keseluruhan ulser menjadi seperti kerucut terbalik.
Reperfusi telah dihipotesakan sebagai penyebab kerusakan tambahan pada daerah ulserasi, mendorong ulkus membesar atau menjadi lebih kronis. Mekanisme pasti dari cedera iskemia reperfusi belum sepenuhnya dipahami. Produksi lanjutan dari mediator inflamasi dan spesies oksigen reaktif selama iskemia-reperfusi dapat berkontribusi pada kronisitas ulkus dekubitus.
Tanda dan Gejala
Tanda dan gejala klinis ulkus dekubitus dapat sulit diidentifikasi jika tidak berpengalaman. Dalam kebanyakan kasus, ulkus dekubitus dilaporkan oleh perawat atau petugas. Hal ini karena kurangnya sensasi di tempat lesi membuat pasien tidak menyadari cederanya.
Bisa juga terdapat noda pada pakaian atau seprai pasien karena nanah atau keluarnya darah. Presentasi klinis dapat bervariasi antara tempat tubuh yang berbeda karena kulit, jaringan lunak, dan otot terdampak secara berbeda terhadap tekanan eksternal. Otot menjadi iskemik dan nekrotik sebelum kerusakan kulit dapat terjadi, yang dapat mengaburkan pengamatan mengenai kedalaman atau luasnya ulkus.
Beberapa hal yang harus diperhatikan terkait dengan dekubitus antara lain:
- Nyeri : Meskipun nyeri mungkin ada di tempat cedera, lebih sering tidak ada karena pasien lumpuh dalam kondisi kritis dan tidak dapat mengenali rasa sakit.
- Bau busuk atau kotoran : Ini bisa menjadi tanda infeksi yang lebih serius di lokasi cedera
- Riwayat alami dari cedera tekan saat ini : Ini akan mencakup lamanya waktu cedera telah ada, keadaan di mana ulkus berkembang, dan perawatan lokal apa pun yang saat ini atau sebelumnya digunakan
- Penyebab medis terkait cedera misalnya, paraplegia, quadriplegia, spina bifida, imobilisasi di rumah sakit, atau multiple sclerosis
- Tinjauan sistemik : Termasuk adanya demam, keringat malam, kekakuan, penurunan berat badan, kelemahan, atau kehilangan nafsu makan.
Beberapa skema klasifikasi telah dikembangkan untuk menentukan tingkat keparahan ulkus dekubitus. Pendekatan yang paling banyak digunakan adalah pendekatan Shea, yang dimodifikasi dan kemudian disempurnakan oleh National Pressure Ulcer Advisory Panel (NPUAP). Pada bulan April 2016, NPUAP yang sekarang dikenal sebagai National Pressure Injury Advisory Panel (NPIAP) mengumumkan versi terbaru dari sistem staging luka tekan atau ulkus dekubitus.
Kategori yang ditentukan dalam sistem staging NPIAP saat ini adalah sebagai berikut:
Ulkus Dekubitus Stadium 1
Kulit utuh dengan area eritema yang tidak pucat, yang mungkin tampak berbeda pada kulit berpigmen gelap. Adanya eritema yang dapat memucat atau perubahan sensasi, suhu, atau kekencangan dapat mendahului perubahan visual. Perubahan warna tidak termasuk perubahan warna ungu atau merah marun, yang mungkin mengindikasikan cedera tekanan jaringan dalam.
Ulkus Dekubitus Stadium 2
Hilangnya sebagian ketebalan kulit dengan dermis terbuka. Dasar luka dapat hidup, berwarna merah muda atau merah, lembab, dan dapat juga muncul sebagai lepuh berisi serum yang utuh atau pecah.
Jaringan adiposa (lemak) dan jaringan yang lebih dalam tidak terlihat, dan jaringan granulasi, slough dan eschar tidak ada. Cedera ini biasanya diakibatkan oleh iklim mikro yang merugikan dan gesekan pada kulit di atas panggul dan geser di tumit
Ulkus Dekubitus Stadium 3
Hilangnya seluruh ketebalan kulit, di mana adiposa (lemak) terlihat di ulkus dan jaringan granulasi dan epibol (tepi luka yang menggulung) sering ada, slough atau eschar mungkin terlihat, kedalaman kerusakan jaringan bervariasi menurut lokasi anatomis.
Area adipositas yang signifikan dapat mengembangkan luka yang dalam. Perusakan dan penerowongan dapat terjadi, fasia, otot, tendon, ligamen, tulang rawan, dan tulang tidak terpapar
Ulkus Dekubitus Stadium 4
Hilangnya seluruh ketebalan kulit dan jaringan dengan fasia, otot, tendon, ligamen, tulang rawan atau tulang yang terekspos atau teraba langsung pada ulkus. Slough atau eschar mungkin terlihat, epibole (tepi tergulung), undermining, dan tunneling sering terjadi, kedalaman bervariasi menurut lokasi anatomis.
Cedera akibat tekanan yang tidak stabil, hilangnya seluruh jaringan dan kulit di mana tingkat kerusakan jaringan di dalam ulkus tidak dapat dipastikan karena tertutup oleh slough atau eschar. Jika slough atau eschar dihilangkan, cedera tekanan tahap 3 atau 4 akan terungkap
Cedera tekanan jaringan dalam, Kulit utuh atau tidak utuh dengan area terlokalisir dari perubahan warna merah tua, merah marun, ungu atau pemisahan epidermal yang menunjukkan dasar luka yang gelap atau lepuh berisi darah.
Nyeri dan perubahan suhu sering mendahului perubahan warna kulit. Perubahan warna mungkin tampak berbeda pada kulit berpigmen gelap. Cedera hasil dari tekanan intens atau berkepanjangan dan gaya geser pada antarmuka tulang dan otot.
Komplikasi
Komplikasi yang bisa timbul akibat ulkus dekubitus kronis antara lain:
- Transformasi menjadi keganasan
- Disrefleksia otonom
- Osteomielitis
- Piartrosis
- Sepsis
- Fistula uretra
- Amiloidosis
Pemeriksaan Diagnostik
Riwayat
Evaluasi Diagnostik awal pasien dengan ulkus dekubitus mencakup beberapa hal berikut:
- Durasi imobilitas atau terbaring di tempat tidur
- Durasi atau lama tinggal di rumah sakit
- Penyebab medis terkait yang menyebabkan cedera misalnya, paraplegia, quadriplegia, stroke, kecelakaan lalu lintas yang mungkin mengakibatkan imobilitas
- Riwayat penyakit sistemik seperti diabetes mellitus, penyakit pembuluh darah perifer, dan keganasan bisa memperlambat penyembuhan luka.
- Apakah ada cairan atau bau busuk dari lokasi ulkus dekubitus
Pemeriksaan Laboratorium
Hitung darah lengkap (CBC) dengan diferensial dapat menunjukkan peningkatan jumlah sel darah putih (WBC) yang mengindikasikan peradangan atau infeksi invasif. Tingkat sedimentasi eritrosit (ESR) yang lebih tinggi dari 120 mm/jam dan jumlah WBC lebih besar dari 15.000/µL menunjukkan osteomielitis.
Parameter nutrisi harus dievaluasi untuk menilai simpanan nutrisi yang diperlukan untuk penyembuhan luka yang memadai, antara lain: Level albumin, Tingkat praalbumin, Tingkat transferin, dan Kadar protein serum.
Pada situasi klinis tertentu, beberapa pemeriksaan tambahan perlu dilakukan, sepert urinalisis dan kultur jika ada inkontinensia urin, pemeriksaan tinja untuk leukosit tinja dan toksin Clostridium difficile ketika kolitis pseudomembran mungkin menjadi penyebab inkontinensia alvi, dan kultur darah jika bakteremia atau sepsis.
Pasien juga sering mengalami anemia penyakit kronis, yang ditunjukkan oleh volume sel darah rata-rata yang rendah dan dapat dipertimbangkan untuk transfusi untuk mencapai kadar hemoglobin yang lebih tinggi dari 12 g/dL.
Pemeriksaan Pencitraan
Jika terdapat kecurigaan terjadi osteomielitis dapat dievaluasi terlebih dahulu dengan foto polos. Temuan pemindaian tulang negatif umumnya menyingkirkan osteomielitis. Temuan scan tulang yang positif dapat dievaluasi lebih lanjut dengan menggunakan magnetic resonance imaging (MRI) atau biopsi tulang.
Biopsi
Biopsi jaringan harus dilakukan untuk luka yang tidak menunjukkan perbaikan klinis meskipun perawatan yang memadai dan untuk luka di mana invasi jaringan oleh bakteri.
Hal ini memungkinkan kuantifikasi dan identifikasi spesies bakteri dan kerentanan antibiotik mereka. Biopsi juga memungkinkan klinisi untuk membedakan antara kontaminasi sederhana dan invasi jaringan.
Biopsi jaringan pada luka kronis diindikasikan untuk menyingkirkan adanya keganasan yang mendasari. Setiap kali ulkus dekubitus kronis telah stabil selama berbulan-bulan atau bertahun-tahun tetapi tiba-tiba memburuk, maka biopsi harus dilakukan.
Temuan Histologis
Sebuah konsep yang telah dikembangkan berkaitan dengan penyembuhan luka berkaitan dengan keberadaan biofilm bakteri di dalam luka. Beberapa penelitian in vivo telah menunjukkan bahwa penyembuhan luka akan tertunda ketika terdapat biofilm di luka.
Biofilm tampaknya melindungi bakteri dan memberikan resistensi terhadap pengobatan antibiotik dan sistem kekebalan tubuh. Diskusi ahli tentang penyembuhan luka telah menyimpulkan bahwa cara paling efektif untuk mengelola biofilm di dalam luka adalah dengan menghilangkan biofilm.
Penataalaksanaan
Mengelola ulkus dekubitus rumit karena tidak ada aturan pengobatan atau algoritma yang tetap. Setelah ulkus dekubitus berkembang, pengobatan tidak boleh ditunda dan manajemen harus segera dimulai.
Perawatan bervariasi menurut lokasi, stadium, dan komplikasi terkait ulkus dekubitus. Tujuan dari berbagai pilihan pengobatan adalah untuk meminimalkan tekanan yang diberikan pada ulkus dekubitus, meminimalkan kontak ulkus dengan permukaan yang keras, mengurangi kelembaban, dan menjaganya agar tetap aseptik atau seminimal mungkin.
Pilihan pilihan pengobatan harus sesuai dengan stadium dan tingkat ulkus dekubitus, dan tujuan pengobatan adalah menurunkan kelembapan, menghilangkan jaringan nekrotik, dan mengendalikan bakteremia.
Pencegahan jelas merupakan perawatan terbaik dengan perawatan kulit yang teratur, bantalan pendispersi tekanan, dan permukaan penyangga. Dukungan permukaan mengurangi jumlah tekanan pada luka.
Permukaan penyangga dapat bersifat statis misalnya, lapisan udara, busa, dan kasur air, atau dinamis seperti lapisan udara bergantian. Memposisikan ulang dan membalikkan pasien setiap dua jam juga dapat mengurangi tekanan pada area tersebut, tetapi beberapa pasien mungkin memerlukan reposisi yang lebih sering.
Pembersihan urin dan feses penting untuk dilakukan secara rutin karena rentan terhadap kontaminasi bakteri. Pembalut hidrokoloid bisa digunakan, dan penutup antibiotik yang baik menurunkan septikemia.
Kedalaman dan keparahan ulkus dekubitus menentukan apakah manajemen bedah diperlukan. Ulkus harus dibersihkan dan dikeringkan secara menyeluruh untuk menghilangkan jaringan mati dan kotoran. Terdapat juga beberapa bukti yang menunjukkan bahwa terapi oksigen hiperbarik dapat membantu penyembuhan luka, karena meningkatkan oksigenasi di dalam dan di sekitar area luka dekubitus.
Secara sederhana, pengobatan ulkus dekubitus memiliki dasar komponen: Pencegahan ulkus tambahan, Mengurangi tekanan pada luka, Manajemen luka, Intervensi bedah, dan Manajemen nutrisi. Pada sebagian besar dekubitus, ulkus stadium I dan II tidak memerlukan tindakan operatif. Ulkus stadium 3 dan 4 mungkin memerlukan intervensi bedah.
Asuhan Keperawatan
Diagnosa, Luaran, dan Intervensi Keperawatan Sdki Slki Siki
1. Risiko Luka Tekan (D.0144)
Luaran: Integritas kulit dan jaringan meningkat (L.14125)
- Elastisitas meningkat
- Hidrasi meningkat
- Kerusakan lapisan kulit menurun
- Perdarahan menurun
- Nyeri menurun
- Hematoma menurun
Intervensi Keperawatan: Pencegahan Luka Tekan
- Periksa luka tekan dengan menggunakan skala (mis, skla Norton, skala braden)
- Periksa adanya luka tekan sebelumnya
- Monitor sushu kulit yang tertekan
- Monitor bb dan perubahannya
- Monitor status kulit harian
- Monitor ketat area yang memerah
- Monitor kulit diatas tonjolan tulang atau titik tekan saat mengubah posisi
- Monitor sumber tekanan dan gesekan
- Monitor mobilitas dan aktivitas individu
- Keringkan daerah kulit yang lembab akibat keringat, cairan luka, dan inkontenensia fekal atau urine
- Gunakan barrier seperti lotion atau bantalan penyerap air
- Ubah posisi dengan hati-hati setiap 1-2 jam
- Buat jadwal perubahan posisi
- Berikan bantalan pada titik tekan atau tonjolan tulang
- Jaga sprei tetap kering, bersih dan tidak ada kerutan/lipatan
- Gunakan kasur khusus, jika perlu
- Hindari pemijatan diatas tonjolan tulang
- Hindari pemberian lotion pada daerah yang luka atau kemerahan
- Hindari menggunakan air hangat dan sabun keras saat mandi
- Pastikan asupan makanan yang cukup terutama protein, vitamin B dan C, zat besi, dan kalori
- Jelaskan tanda-tanda kerusakan kulit
- Anjurkan melapor jika menemukan tanda-tanda kerusakan kulit
- Ajarkan cara merawat kulit
2. Gangguan Integritas kulit / Jaringan (D.0129)
Luaran : Integritas Kulit Dan Jaringan meningkat (L.14125)
- Elastisitas meningkat
- Hidrasi meningkat
- Perfusi jaringan meningkat
- Kerusakan jaringan menurun
- Kerusakan lapisan kulit menurun
- Perdarahan menurun
- Kemerahan menurun
- Hematoma menurun
- Pigmentasi abnormal menurun
- Jaringan parut menurun
- Nekrosis menurun
- Suhu kulit membaik
- Sensasi, tekstur, dan pertumbuhan rambut membaik
Intervensi Keperawatan
a. Perawatan Integritas Kulit (I.11353)
- Identifikasi penyebab gangguan integritas kulit (mis. Perubahan sirkulasi, perubahan status nutrisi, peneurunan kelembaban, suhu lingkungan ekstrem, penurunan mobilitas)
- Ubah posisi setiap 2 jam jika tirah baring
- Lakukan pemijatan pada area penonjolan tulang, jika perlu
- Bersihkan perineal dengan air hangat, terutama selama periode diare
- Gunakan produk berbahan petrolium atau minyak pada kulit kering
- Gunakan produk berbahan ringan/alami dan hipoalergik pada kulit sensitif
- Hindari produk berbahan dasar alkohol pada kulit kering
- Anjurkan menggunakan pelembab (mis. Lotin, serum)
- Anjurkan minum air yang cukup
- Anjurkan meningkatkan asupan nutrisi
- Anjurkan meningkat asupan buah dan saur
- Anjurkan menghindari terpapar suhu ektrime
- Anjurkan menggunakan tabir surya SPF minimal 30 saat berada diluar rumah
b. Perawatan Luka( I.14564 )
- Monitor karakteristik luka (mis: drainase,warna,ukuran,bau
- Monitor tanda –tanda infeksi
- Lepaskan balutan dan plester secara perlahan
- Cukur rambut di sekitar daerah luka, jika perlu
- Bersihkan dengan cairan NACL atau pembersih non toksik,sesuai kebutuhan
- Bersihkan jaringan nekrotik
- Berika salep yang sesuai di kulit /lesi, jika perlu
- Pasang balutan sesuai jenis luka
- Pertahan kan teknik seteril saaat perawatan luka
- Ganti balutan sesuai jumlah eksudat dan drainase
- Jadwalkan perubahan posisi setiap dua jam atau sesuai kondisi pasien
- Berika diet dengan kalori 30-35 kkal/kgBB/hari dan protein1,25-1,5 g/kgBB/hari
- Berikan suplemen vitamin dan mineral (mis vitamin A,vitamin C,Zinc,Asam amino),sesuai indikasi
- Berikan terapi TENS(Stimulasi syaraf transkutaneous), jika perlu
- Jelaskan tandan dan gejala infeksi
- Anjurkan mengonsumsi makan tinggi kalium dan protein
- Ajarkan prosedur perawatan luka secara mandiri
- Kolaborasi prosedur debridement(mis: enzimatik biologis mekanis,autolotik), jika perlu
- Kolaborasi pemberian antibiotik, jika perlu
3. Risiko Infeksi (D.0142)
Luaran: Tingkat Infeksi Menurun (L.14137)
- Kebersihan tangan dan badan meningkat
- Demam, kemerahan, nyeri, dan bengkak menurun
- Periode malaise menurun
- Periode menggigil, letargi, dan ganggauan kognitif menurun
- Kadar sel darah putih membaik
Intervensi Keperawatan: Pencegahan Infeksi (I.14539)
- Monitor tanda dan gejala infeksi lokal dan sistemik
- Batasi jumlah pengunjung
- Berikan perawatan kulit pada daerah edema
- Cuci tangan sebelum dan sesudah kontak dengan pasien dan lingkungan pasien
- Pertahankan teknik aseptik pada psien beresiko tinggi
- Jelaskan tanda dan gejala infeksi
- Ajarkan cara memeriksa luka
Referensi :
Anders, J., Heinemann, A., Leffmann, C., Leutenegger, M., Pröfener, F., & von Renteln-Kruse, W. 2010. Decubitus ulcers: pathophysiology and primary prevention. Deutsches Arzteblatt international, 107(21), 371–382. https://doi.org/10.3238/arztebl.2010.0371
Bansal, C., Scott, R., Stewart, D., & Cockerell, C. J. 2005. Decubitus ulcers: A review of the literature. International Journal of Dermatology, 44(10), 805–810. doi:10.1111/j.1365-4632.2005.02636.x
Christian N Kirman MD. 2020. Pressure Injuries (Pressure Ulcers) and Wound Care. Med Scape Emedicine. https://emedicine.medscape.com/article/190115-overview
PPNI, 2017. Standart Diagnosis Keperawatan Indonesia (SDKI) edisi 1 cetakan II. DPP PPNI. Jakarta
PPNI, 2018. Standart Intervensi Keperawatan Indonesia (SIKI) edisi 1 cetakan II. DPP PPNI. Jakarta
PPNI, 2019. Standart Luaran Keperawatan Indonesia (SLKI) edisi 1 cetakan II. DPP PPNI. Jakarta
Zaidi SRH, Sharma S. 2022. Pressure Ulcer. Treasure Island (FL): StatPearls Publishing. https://www.ncbi.nlm.nih.gov/books/NBK553107/


Posting Komentar